Z okazji Świąt Bożego Narodzenia oraz zbliżającego się Nowego Roku, dyrekcja i zespoły medyczne Szpitala w Sztumie American Heart of Poland składają życzenia prosto z serca Niech te magiczne chwile wypełnią Wasze serca radością, spokojem i miłością, a nadchodzący 2026 rok przyniesie spełnienie marzeń oraz sukcesy w realizacji planów – zdrowego stylu życia, regularnego ruchu i chwil na odpoczynek. Niech te święta będą pełne refleksji, ciepła i spokoju
Author: Natalia Lanc
American Heart of Poland pozyskało dotację celową w wysokości 254 323,70 zł na realizację zadań zleconych dla jednostek systemu Państwowego Ratownictwa Medycznego (PRM). Dzięki pozyskanej dotacji możliwe będzie wyposażenie oddziału w nowoczesne urządzenia diagnostyczne i terapeutyczne, które podniosą standard opieki nad pacjentami w stanach nagłego zagrożenia zdrowotnego. – Każda inwestycja w sprzęt i rozwój ratownictwa medycznego to realna poprawa bezpieczeństwa pacjentów. Wzmocnienie potencjału Szpitala w Sztumie wpisuje się w naszą misję zapewniania najwyższej jakości opieki zdrowotnej w ramach publicznego systemu ochrony zdrowia – podkreśla Adam Szlachta, Prezes Zarządu American Heart of Poland i Scanmed. Realizacja projektu przyczyni się do zwiększenia skuteczności interwencji medycznych oraz wzmocnienia roli Szpitala w Sztumie jako kluczowego ogniwa systemu PRM na poziomie regionalnym. Projekt jest realizowany w ramach Programu Ochrony Ludności i Obrony Cywilnej na lata 2025–2026 i stanowi ważny element działań ukierunkowanych na poprawę jakości i dostępności świadczeń zdrowotnych w zakresie ratownictwa medycznego.
Szpital w Sztumie, American Heart of Poland, uzyskał dofinansowanie z Krajowego Planu Odbudowy i Zwiększania Odporności (KPO) na rozbudowę i modernizację Zakładu Opiekuńczo-Leczniczego. Wartość przyznanego wsparcia wynosi 18 417 349,73 zł, przy całkowitym koszcie przedsięwzięcia sięgającym 21 705 642,09 zł. Celem inwestycji jest znaczące zwiększenie dostępności do świadczeń opieki długoterminowej w regionie oraz poprawa jakości usług medycznych realizowanych przez Szpital w Sztumie, American Heart of Poland. Projekt obejmuje przebudowę istniejącego budynku rehabilitacji, gdzie zostanie zaadaptowana powierzchnia 1806,8 m² na potrzeby Zakładu Opiekuńczo-Leczniczego. Po zakończeniu modernizacji liczba dostępnych łóżek wzrośnie niemal trzykrotnie: z 32 do 94, w tym 10 miejsc przeznaczonych będzie dla pacjentów wentylowanych mechanicznie. Zwiększenie liczby łóżek pozwoli na objęcie opieką większej liczby pacjentów, co znacząco skróci czas oczekiwania na tego typu świadczenia w regionie. W ramach prac przeprowadzony zostanie kompleksowy remont dwóch pięter wraz z wymianą wind, montaż systemu wentylacji oraz budowa nowego podjazdu dla karetek i innych pojazdów medycznych. Dofinansowanie z KPO umożliwi nie tylko realizację inwestycji o istotnym znaczeniu społecznym, ale również przyczyni się do podniesienia ogólnego poziomu opieki zdrowotnej w województwie pomorskim. Zakład Opiekuńczo-Leczniczy zostanie wyposażony w zaawansowany sprzęt medyczny, co zapewni wyższy komfort pacjentom oraz personelowi medycznemu. Będą oni mogli korzystać z sal wyposażonych w dostosowane łóżka, urządzenia wspomagające opiekę (takie jak podnośniki czy systemy monitorowania stanu zdrowia), a także specjalistyczny sprzęt medyczny, w tym respiratory, pompy infuzyjne i systemy do monitorowania bólu. Projekt realizowany w Szpitalu w Sztumie, American Heart of Poland, stanowi ważny krok w kierunku poprawy standardów leczenia i jakości życia pacjentów przewlekle chorych oraz ich rodzin. W odpowiedzi na zmieniające się potrzeby społeczeństwa, działamy na rzecz rozwoju specjalizacji, które są szczególnie istotne w kontekście aktualnych potrzeb zdrowotnych mieszkańców powiatu sztumskiego.
5-11 maja obchodzone są Światowe Dni Świadomości Niewydolności Serca. Tegoroczna edycja odbywa się pod mottem „Niewydolność serca nas nie zatrzymuje”. – Mimo choroby, odpowiednia diagnostyka, leczenie i zmiana stylu życia pozwalają normalnie funkcjonować i cieszyć się codziennością – mówi dr n. med. Krzysztof Kępa, kardiochirurg American Heart of Poland. Niewydolność serca to schorzenie, które dotyka miliony osób na całym świecie. Szacuje się, że w Polsce z tą chorobą zmaga się około 1,2 miliona pacjentów, a liczba ta rośnie. Co gorsza -choroba często rozwija się bez jednoznacznych objawów. Początkowe objawy bywają mylone z przemęczeniem. – Serce to silny mięsień, który przez całe życie nieustannie pompuje krew, dostarczając tlen i składniki odżywcze do wszystkich tkanek. Kiedy jego praca zostaje zaburzona, organizm zaczyna wysyłać sygnały ostrzegawcze – podkreśla dr n. med. Krzysztof Kępa, kardiochirurg American Heart of Poland. Objawy, których nie wolno ignorować Do najczęstszych symptomów niewydolności serca należą: duszność, szybkie męczenie się, obrzęki kończyn dolnych, kołatanie serca i ból w klatce piersiowej. Niekiedy pojawia się również nocne oddawanie moczu i nagłe przybieranie na wadze spowodowane zatrzymywaniem wody w organizmie. – Obrzęki w przypadku niewydolności serca są wynikiem zaburzeń w krążeniu krwi, które prowadzą do zwiększonego ciśnienia w naczyniach krwionośnych. Ten proces jest związany z ograniczeniem zdolności serca do pompowania krwi, co prowadzi do gromadzenia się płynu w płucach i naczyniach krwionośnych. W efekcie, płyn zaczyna wyciekać z naczyń krwionośnych do tkanki podskórnej, powodując obrzęki, które mogą występować w różnych częściach ciała, najczęściej jednak dotyczą kończyn dolnych, twarzy i jamy brzusznej. Obrzęki zwykle pojawiają się pod koniec dnia i mogą zmniejszyć się lub zniknąć po nocy w pozycji leżącej, kiedy płyn zostaje wchłonięty z powrotem – wyjaśnia ekspert American Heart of Poland. Nie tylko choroba seniorów Choć niewydolność serca kojarzona jest głównie z osobami w podeszłym wieku, może dotknąć również ludzi młodych. Przyczynami bywają wrodzone wady serca, wirusowe zapalenie mięśnia sercowego, choroby autoimmunologiczne, a także nadużywanie alkoholu, narkotyków czy niektórych leków. – U młodszych pacjentów zdarza się, że pierwszym poważnym objawem jest nagła duszność przy niewielkim wysiłku lub uczucie kołatania serca. Dlatego tak ważna jest czujność i regularne badania kontrolne, szczególnie po przebyciu infekcji wirusowych, jak np. powszechna ostatnio grypa, po jej ciężkim przebiegu – dodaje kardiochirurg American Heart of Poland. Leczenie i styl życia Współczesna medycyna oferuje coraz więcej skutecznych metod leczenia niewydolności serca – od farmakoterapii, przez zabiegi kardiochirurgiczne, po urządzenia wspomagające pracę serca. – Oprócz leczenia farmakologicznego ogromne znaczenie ma zmiana stylu życia. Kluczowe są ograniczenie soli, kontrola wagi, regularna, umiarkowana aktywność fizyczna oraz rezygnacja z używek – podkreśla dr n. med. Krzysztof Kępa. Zaleca się także regularne szczepienia ochronne, unikanie gorącego i wilgotnego klimatu oraz ostrożność w stosowaniu niektórych leków dostępnych bez recepty, takich jak popularne leki przeciwbólowe z grupy NLPZ. Niewydolność serca nas nie zatrzymuje Hasło tegorocznych obchodów Dni Świadomości Niewydolności Serca „Niewydolność serca nas nie zatrzymuje” ma przypominać, że z tą chorobą można żyć aktywnie. Ważna jest jednak wczesna diagnoza i odpowiedzialne postępowanie. – Jeśli tylko pojawiają się niepokojące objawy, warto zgłosić się do lekarza i wykonać podstawowe badania: EKG, echokardiografię, a czasem testy laboratoryjne. Im wcześniej wykryjemy problem, tym większe szanse na skuteczną terapię i zachowanie dobrej jakości życia przez długie lata – puentuje kardiochirurg American Heart of Poland.
Choroby serca i układu krążenia od lat pozostają jednym z najpoważniejszych wyzwań zdrowotnych naszych czasów. Mimo postępu medycyny, wciąż zbyt wiele osób lekceważy pierwsze symptomy, które mogą świadczyć o rozwijającym się schorzeniu. Styl życia, stres, brak aktywności fizycznej oraz niezdrowa dieta to czynniki, które znacząco zwiększają ryzyko wystąpienia problemów z sercem. W ramach trwającego właśnie Tygodnia dla Serca warto przypomnieć, jak groźne mogą być choroby układu krążenia. Zgodnie z danymi Światowej Organizacji Zdrowia (WHO), choroby sercowo-naczyniowe – w tym przede wszystkim choroba wieńcowa – są jedną z najczęstszych przyczyn hospitalizacji w krajach rozwiniętych. Co więcej, pozostają główną przyczyną zgonów na całym świecie. Jak rozpoznać pierwsze objawy choroby wieńcowej i na czym polega leczenie, mówi dr n. med. Wojciech Trendel, kardiolog Grupy American Heart of Poland. – Chorobę wieńcową możemy podzielić na dwie główne grupy tj. ostre zespoły wieńcowe (OZW) do których zaliczamy zawały serca i niestabilną dławicę piersiową oraz przewlekłe zespoły wieńcowe (PZW) wcześniej znane w piśmiennictwie jako stabilna choroba wieńcowa – mówi dr n. med. Wojciech Trendel. OZW to grupa chorób wymagającą pilnej lub natychmiastowej interwencji kardiologicznej, natomiast pacjenci z PZW pozostają pod opieką kardiologa lub lekarza rodzinnego. – Rozpoznanie i leczenie PZW są kluczowe dla poprawy jakości życia pacjentów oraz zmniejszenia ryzyka powikłań, w tym konwersji choroby do OZW, a w najgorszym (choć dalej często występującym) przypadku do śmierci sercowo-naczyniowej – dodaje kardiolog American Heart of Poland. Dławica piersiowa typowym objawem Typowym objawem choroby wieńcowej jest dławica piersiowa, wynikająca ze zmniejszonego, niewystarczającego w stosunku do zapotrzebowania na tlen, przepływu krwi przez tętnice wieńcowe (tętnice unaczyniające serce), zwykle spowodowanego ich zwężeniem. Jest to najczęstszy objaw kliniczny przewlekłych zespołów wieńcowych, charakteryzujący się bólem w klatce piersiowej (gniotącym, uciskającym, piekącym), który występuje podczas np. wysiłku fizycznego (stan zwiększonego zapotrzebowania) i ustępuje po odpoczynku lub przyjęciu leków rozszerzających tętnice wieńcowe. Ból jest najczęściej zlokalizowany w okolicy mostka i może promieniować do ramion, szyi, pleców czy żuchwy. – W zależności od nasilenia objawów, dławica piersiowa może występować w różnym stopniu – od sporadycznych epizodów, po częste i długotrwałe bóle, które mogą ograniczać zdolność pacjenta do wykonywania codziennych czynności. Stopień nasilenia tych dolegliwości, zarówno w Polsce jak i globalnie, oceniany jest w skali Kanadyjskiego Towarzystwa Kardiologicznego (CCS). W niektórych przypadkach pacjenci mogą również skarżyć się na duszność, uczucie zmęczenia, zawroty głowy, omdlenia, a nawet bóle brzucha, szczególnie występujące po obfitym posiłku – wymienia dr n. med. Wojciech Trendel, American Heart of Poland. Do typowych czynników wywołujących zaostrzenie objawów choroby wieńcowej należą także stres powodujący wzrost ciśnienia krwi i przyspieszenie akcji serca, a przez to zwiększone zapotrzebowanie mięśnia sercowego na tlen oraz nagłe ochłodzenie (zmiana warunków pogodowych) czy palenie papierosów powodujące skurcz i zmniejszenie przepływu przez tętnice wieńcowe. Wywiad, badania laboratoryjne i obrazowe Jak podkreśla ekspert American Heart of Poland, rozpoznanie przewlekłych zespołów wieńcowych wymaga odpowiednich badań diagnostycznych. Podstawą wstępnej diagnozy jest wywiad kliniczny, w którym zwraca się uwagę na występowanie klasycznych objawów dławicy piersiowej, historię chorób serca, obecność czynników ryzyka – takich jak nadciśnienie tętnicze, cukrzyca, palenie papierosów czy podwyższony poziom cholesterolu – oraz rodzinne predyspozycje do chorób sercowo-naczyniowych, zwłaszcza jeśli występowały one przedwcześnie (przed 55. rokiem życia u mężczyzn i przed 65. rokiem życia u kobiet). Istotną rolę odgrywają również badania laboratoryjne, w tym morfologia krwi, lipidogram, oznaczenie poziomu glukozy oraz testy oceniające funkcję nerek – ich wyniki pomagają w ocenie ryzyka sercowo-naczyniowego oraz w identyfikacji chorób współistniejących. W diagnostyce wykorzystuje się także badania elektrokardiograficzne, takie jak spoczynkowe EKG, echokardiografia i EKG wysiłkowe, które pozwalają na wykrycie ewentualnych oznak niedokrwienia mięśnia sercowego. Uzupełnieniem diagnostyki są badania obrazowe – od tomografii komputerowej, przez rezonans magnetyczny i różne testy obciążeniowe (m.in. echokardiografia z dobutaminą, echokardiografia wysiłkowa, scyntygrafia perfuzyjna), aż po inwazyjną koronarografię, która zarezerwowana jest przede wszystkim dla pacjentów z wysokim prawdopodobieństwem choroby wieńcowej. Leczenie choroby wieńcowej Leczenie przewlekłych zespołów wieńcowych jest złożone i obejmuje zarówno terapię farmakologiczną, jak i interwencje inwazyjne. – Zalecane jest podejście indywidualne, dostosowane do potrzeb każdego pacjenta, uwzględniając stopień zaawansowania choroby, objawy kliniczne oraz obecność chorób współistniejących – podkreśla kardiolog American Heart of Poland. Celem terapii farmakologicznej jest łagodzenie objawów, zmniejszenie ryzyka powikłań oraz poprawa jakości życia. W leczeniu stosuje się m.in. leki przeciwpłytkowe (kwas acetylosalicylowy, inhibitory P2Y12), beta-blokery i nitraty łagodzące objawy dławicy oraz statyny obniżające poziom cholesterolu i ograniczające postęp choroby. Gdy leczenie farmakologiczne nie przynosi efektów, konieczne może być zastosowanie metod inwazyjnych, takich jak angioplastyka wieńcowa ze stentem lub operacja by-passów, szczególnie przy wielonaczyniowej chorobie lub zajęciu pnia lewej tętnicy wieńcowej. Jakie mogą być powikłania? Powikłania przewlekłych zespołów wieńcowych to przede wszystkim zawał serca, niewydolność serca oraz nagła śmierć sercowa. Zawał może być skutkiem postępu choroby wieńcowej i zablokowania przepływu krwi w tętnicach wieńcowych. Długotrwałe niedokrwienie prowadzi do uszkodzenia mięśnia sercowego, osłabienia jego funkcji i w efekcie – do niewydolności serca, objawiającej się dusznością, obrzękami nóg i spadkiem wydolności fizycznej. Nagła śmierć sercowa to zwykle efekt ciężkich zaburzeń rytmu, takich jak migotanie komór, które często pojawiają się na tle blizn po przebytym zawale. Przewlekłe zespoły wieńcowe stanowią poważne wyzwanie dla współczesnej medycyny. Dzięki szerokiemu wachlarzowi dostępnych metod diagnostycznych oraz terapii, możliwe jest znaczne poprawienie jakości życia pacjentów oraz zmniejszenie ryzyka powikłań. Kluczowe pozostaje wczesne rozpoznanie choroby, indywidualne podejście do leczenia, a przede wszystkim świadomy udział pacjenta w całym procesie terapeutycznym.
Dołącz do naszego zespołu na stanowisku: Pielęgniarka/Pielęgniarz Oddział Chirurgii Ogólnej Co oferujemy? Kogo poszukujemy? Dodatkowymi atutami będą: Jeśli spełniasz powyższe wymagania i czujesz, że ta praca jest dla Ciebie – dołącz do nas i wspólnie dbajmy o zdrowie pacjentów!
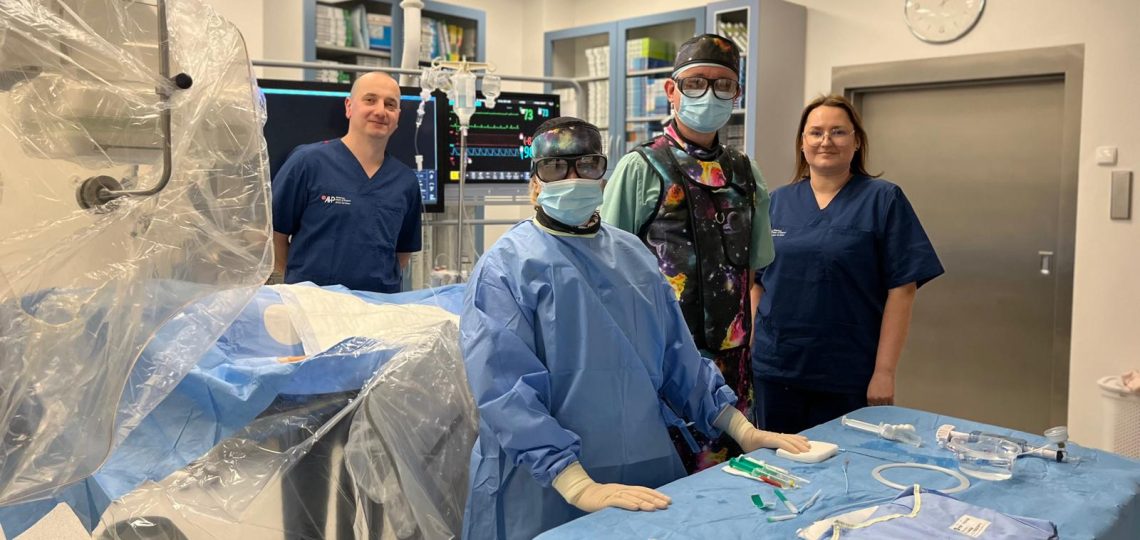
Na Oddziale Kardiologicznym Szpitala w Sztumie przyjęto 105-latkę, u której wszczepiono stymulator serca. To najstarsza pacjentka, która przeszła taki zabieg na tym oddziale. Następnego dnia, w dobrym stanie, została wypisana do domu. Jak informuje lek. Łukasz Drelich, kardiolog Szpitala w Sztumie, American Heart of Poland, 105-latka była w dobrej kondycji fizycznej, co pozwoliło na przeprowadzenie zabiegu wszczepienia stymulatora serca. Zabieg przebiegł pomyślnie, a pacjentka następnego dnia została wypisana do domu. Diagnoza – tzw. blok przedsionkowo-komorowy Pacjentka dotychczas nie chorowała na schorzenia układu sercowo-naczyniowego. W Centrum Kardiologii Scanmed w Iławie, American Heart of Poland, zdiagnozowano u niej tzw. całkowity blok przedsionkowo-komorowy – stan, w którym serce zwalnia lub zatrzymuje się, co stanowi bezpośrednie zagrożenie życia. Poza tym wykazano także zwężenie zastawki aortalnej w stopniu nie wymagającym leczenia zabiegowego. Celem ratowania życia konieczne było założenie elektrody czasowej do stymulacji serca. Tak zabezpieczoną pacjentkę przekazano do Szpitala w Sztumie, gdzie zespół medyczny pod kierownictwem lek. Łukasza Drelicha wszczepił jej stymulator serca. To najstarsza pacjentka hospitalizowana na Oddziale Kardiologicznym sztumskiego szpitala. Szybka reakcja lekarzy Lek. Łukasz Drelich podkreśla, że szybka reakcja była kluczowa. – Gdyby pacjentka musiała długo czekać na zabieg, tymczasowa elektroda mogłaby stać się źródłem zakażenia i prowadzić do powikłań. U nas otrzymała natychmiastową pomoc – mówi lek. Łukasz Drelich. Elektrodę zakładała lek. Urszula Kossakowska-Jemioło, która pracuje zarówno w Centrum Kardiologii Scanmed w Iławie, jak i na Oddziale Kardiologicznym w Sztumie. Stymulator serca zwany potocznie rozrusznikiem to urządzenie, które generując impulsy elektryczne zapewnia normalną częstość pracy serca. Urządzenie to nieustannie odczytuje wewnątrzsercowe EKG i podejmuje działanie w razie potrzeby, tzn. gdy akcja serca spadnie poniżej zadanej wartości. Jest to jedyna opcja leczenia w sytuacji, gdy serce bije za wolno lub się zatrzymuje. Schorzenia powodujące takie problemy mogą dawać objawy od łagodnych – takich jak zasłabnięcia czy spadek tolerancji wysiłku, przez omdlenia aż po zagrożenie całkowitym zatrzymaniem pracy serca. Wiek to tylko liczba Karolina Kuś, pielęgniarka koordynująca na Oddziale Kardiologicznym Szpitala w Sztumie podkreśla, że opieka nad 105-latką wymagała szczególnej troski i indywidualnego podejścia: – Było nam niezmiernie miło być częścią procesu terapeutycznego tak wyjątkowej pacjentki. Historia 105-latki motywuje do troski o zdrowie i pokazuje, że PESEL to tylko liczba, a każdy z nas może potrzebować, nawet w zaawansowanym wieku, opieki medycznej.
Krztusiec, znany również jako “kaszel 100-dniowy”, to choroba wywołana przez bakterię Bordetella pertussis. Charakteryzuje się intensywnym, przerywanym kaszlem, który trwa kilka tygodni, a nawet miesięcy. Kaszel jest zwykle tak silny, że może prowadzić do wymiotów, zmęczenia, a nawet trudności w oddychaniu. Co należy wiedzieć o tej groźnej chorobie i jak przebiega leczenie? Rozmawiamy na ten temat z lek. Martą Moskal z Centrum Medycznego Scanmed, American Heart of Poland. Od kilku lat obserwujemy niepokojący wzrost liczby zachorowań na krztuśca. W 2024 roku, od 1 stycznia do 15 września, na podstawie danych Narodowego Instytutu Zdrowia Publicznego – Państwowego Zakładu Higieny, w Polsce zgłoszono 14 584 przypadki zachorowań. To ponad 26-krotny wzrost w porównaniu do roku poprzedniego. Wzrost liczby zachorowań na krztuśca może mieć kilka przyczyn. – Jedną z nich jest niezrealizowany program szczepień w dzieciństwie, który nie zapewnił odpowiedniego poziomu odporności wśród dzieci. Drugą istotną przyczyną jest zmniejszona ochrona dorosłych, wynikająca z upływu czasu od ostatniego szczepienia przypominającego w 14. roku życia. Warto pamiętać, że szczepienie przeciwko krztuścowi powinno być powtarzane co 10 lat. Niestety, ponieważ są to szczepienia zalecane i odpłatne, nie cieszą się one dużą popularnością, a to prowadzi do obniżenia skuteczności ochrony populacji – wyjaśnia lek. Marta Moskal, Centrum Medyczne Scanmed, American Heart of Poland. Higiena przede wszystkim Krztusiec jest chorobą zakaźną, która przenosi się drogą kropelkową. Jeśli w otoczeniu występują osoby z objawami kaszlu, najlepiej unikać kontaktu z nimi, zwłaszcza jeśli są to osoby z grupy podwyższonego ryzyka. Pamiętajmy o higienie – regularne mycie rąk, szczególnie po kaszlu lub kichaniu, może pomóc w ograniczeniu rozprzestrzeniania się bakterii. Należy także unikać dotykania twarzy, zwłaszcza ust, nosa i oczu, ponieważ to przez te miejsca bakterie mogą wniknąć do organizmu. Krztusiec to choroba, która w początkowej fazie może mieć podobne objawy do przeziębienia, ale różni się od niego pod wieloma względami. Objawy rozwijają się w trzech etapach. W I etapie – kataralnym (trwającym 1-2 tygodnie), objawy są podobne do przeziębienia, co utrudnia wczesną diagnozę. Pacjenci skarżą się na katar, łagodny kaszel, ból gardła, niską gorączkę i ogólne osłabienie. W II etapie – napadowym (trwającym 3-6 tygodni), kaszel staje się bardziej intensywny, pojawiają się napady kaszlu, które kończą się głośnym „krztuścem” (szczekającym dźwiękiem przy wdechu). Napady mogą trwać kilka minut i towarzyszą im trudności w oddychaniu, wymioty oraz bezdech, szczególnie u niemowląt. III etap – rekonwalescencji (trwający 1-2 miesiące) to okres, w którym pacjent stopniowo wraca do zdrowia, choć kaszel może utrzymywać się jeszcze przez kilka tygodni, a jego napady stają się mniej intensywne – opisuje ekspertka Centrum Medycznego Scanmed, American Heart of Poland. Powikłania krztuśca Krztusiec może prowadzić do poważnych powikłań, zwłaszcza u dzieci poniżej 1. roku życia, seniorów oraz osób z osłabionym układem odpornościowym. Do najczęstszych powikłań należą: Czy to krztusiec? W celu potwierdzenia zakażenia krztuścem wykonuje się odpowiednie testy laboratoryjne. Wśród najczęściej stosowanych metod znajduje się PCR (reakcja łańcuchowa polimerazy), która polega na pobraniu próbki wymazu z nosa lub gardła, oraz badania przeciwciał. W przypadku infekcji wykonuje się testy na obecność przeciwciał IgM (dodatnie wskazują na świeże zakażenie), IgA (pojawiają się jako pierwsze w najwcześniejszej fazie choroby) oraz IgG (mogą świadczyć o przebytej infekcji lub obecności bakterii w organizmie). Kluczowe jest szybkie leczenie Krztusiec jest chorobą wywołaną przez bakterię i najczęściej wdrażamy antybiotykoterapię, co powoduje zmniejszenie ryzyka rozprzestrzeniania się choroby. Istotne jest, aby leczenie rozpocząć jak najszybciej, najlepiej przed wystąpieniem napadów kaszlu. Krztusiec to poważna choroba, której objawy mogą łatwo zostać pomylone z przeziębieniem. Jednak lekceważenie kaszlu, szczególnie u dzieci, osób starszych i osób z osłabionym układem odpornościowym, może prowadzić do poważnych komplikacji zdrowotnych.
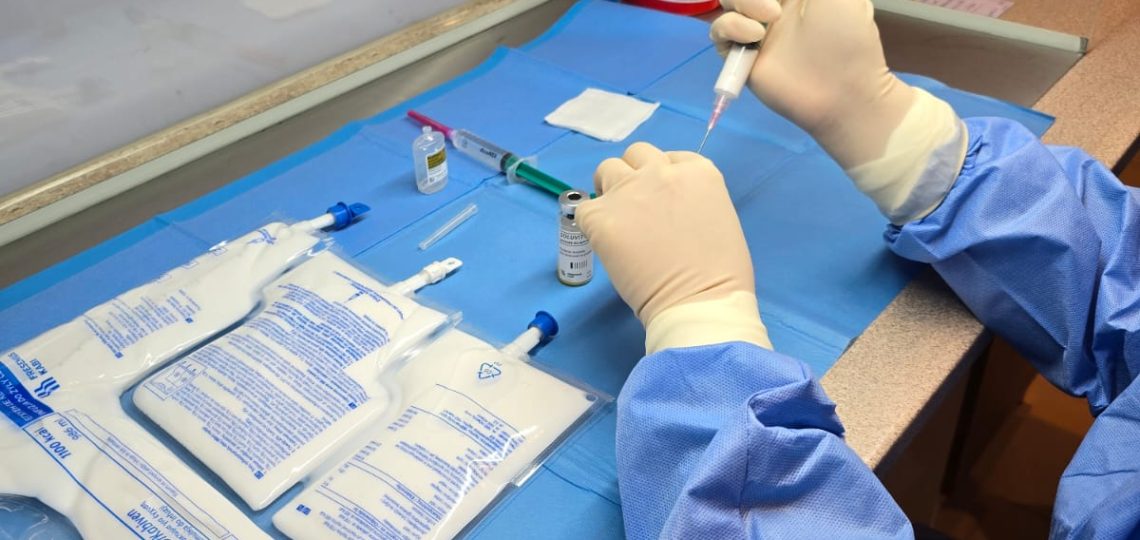
W Szpitalu w Sztumie, zarządzanym przez Grupę American Heart of Poland, uruchomiona została pierwsza w Grupie AHP pracownia żywieniowa. Jak podkreśla Marzanna Kaczanowska, dyrektor szpitala, to ważny krok w opiece nad pacjentami wymagającymi specjalistycznego żywienia, hospitalizowanymi w placówce. W pracowni żywieniowej, znajdującej się w Aptece Szpitalnej sztumskiego szpitala, przygotowywane są mieszanki do żywienia pozajelitowego. Powstają one zgodnie z wytycznymi Polskiego Towarzystwa Farmaceutycznego. Proces produkcji odbywa się w specjalnych pomieszczeniach, z zastosowaniem sterylnych preparatów oraz materiałów jednorazowego użytku. Za ich przygotowanie odpowiada zespół farmaceutów szpitalnych. Na czym polega żywienie pozajelitowe? Żywienie pozajelitowe (dożylne, parenteralne) polega na bezpośrednim podawaniu do układu krążenia wszystkich niezbędnych dla organizmu składników pokarmowych – białek, węglowodanów, tłuszczów, elektrolitów, witamin, pierwiastków śladowych i wody w ilościach odpowiadających na aktualne zapotrzebowanie organizmu. Powinny być one w formie możliwej do przyswojenia i wykorzystania w procesach metabolicznych. Właściwe wdrożenie tego rodzaju terapii wymaga interdyscyplinarnej współpracy lekarzy, farmaceutów oraz pielęgniarek. Takie działanie w zespole znacząco minimalizuje ryzyko powikłań m.in. pooperacyjnych. Dr n. med. Wojciech Sakiewicz, dyrektor medyczny oraz ordynator Oddziału Chorób Wewnętrznych Szpitala w Sztumie, Grupa American Heart of Poland, zwraca uwagę na rolę właściwie dobranej farmakoterapii i żywienia pozajelitowego. – Zastosowanie tej formy leczenia prowadzi do zmniejszenia liczby powikłań, skrócenia pobytu pacjentów w szpitalu oraz ich szybszego powrotu do codziennego funkcjonowania – mówi dr n. med. Wojciech Sakiewicz.Z kolei Joanna Figger, pielęgniarka koordynująca na Oddziale Chirurgii Ogólnej wskazuje, iż – Odpowiednio dobrane żywienie nie tylko skraca czas rekonwalescencji, ale także przyspiesza gojenie ran, co jest kluczowe dla pacjentów po zabiegach operacyjnych i w stanach krytycznych. Pierwsi pacjenci Pierwszymi pacjentami nowo powstałej pracowni żywieniowej byli podopieczni Oddziału Anestezjologii i Intensywnej Terapii. – Priorytetem jest dobro pacjentów, dlatego wdrażane rozwiązania są zgodne z europejskimi standardami ESPEN (Europejskiego Towarzystwa Żywienia Klinicznego i Metabolizmu) – stwierdza lek. Łukasz Nowakowski, ordynator OAiIT. Zgodnie ze standardami PTF Jednym z kluczowych elementów nowej pracowni są tzw. worki RTU (ready-to-use), czyli przemysłowe worki dwu- i trójkomorowe, zawierające roztwory glukozy, aminokwasów oraz – w przypadku wersji trójkomorowej – emulsji tłuszczowych. Przed podaniem pacjentowi wymagają one aktywacji, czyli zmieszania zawartości komór oraz suplementacji dodatkowymi składnikami, takimi jak witaminy, pierwiastki śladowe i elektrolity. Niektóre rodzaje mieszanin pozwalają także na dodanie wody lub innych substancji, zgodnie z zaleceniami producenta. – Aktywacja oraz suplementacja worków żywieniowych muszą odbywać się w ściśle określonych warunkach, w Aptece Szpitalnej, zgodnie z wytycznymi producenta. Proces ten może być wykonywany wyłącznie przez wykwalifikowany personel farmaceutyczny, co gwarantuje bezpieczeństwo pacjentów. Szkolenia dla personelu Apteki Szpitalnej oraz personelu Szpitala w Sztumie na temat aktywowania i suplementowania mieszanin żywieniowych w warunkach jałowych zostały przeprowadzone zgodnie z najnowszymi Farmaceutycznymi Standardami Żywienia Klinicznego Polskiego Towarzystwa Farmaceutycznego – zaznacza dr n. farm. Katarzyna Molęda-Krawiec, dyrektor ds. farmacji Grupy American Heart of Poland. Dzięki uruchomieniu pracowni żywieniowej, Szpital w Sztumie podniósł jakość opieki nad pacjentami wymagającymi specjalistycznego wsparcia. – Tym samym zwiększamy poziom bezpieczeństwa pacjentów hospitalizowanych w naszym Szpitalu – stwierdza Elżbieta Wyborska, naczelna pielęgniarka Szpitala w Sztumie, Grupa American Heart of Poland. Jak podkreśla Agnieszka Jóźwik, dyrektor operacyjny ds. szpitalnictwa Grupy American Heart of Poland, uruchomienie pierwszej pracowni żywieniowej w ramach Grupy AHP to istotny krok w kierunku poprawy jakości opieki nad pacjentami. – Dążymy do tego, aby dostosować nasze usługi do potrzeb chorych, dlatego planujemy otworzyć kolejne pracownie w ośrodku AHP w Bielsku-Białej oraz w Szpitalu im. Matki Teresy z Kalkuty w Drawsku Pomorskim – informuje Agnieszka Jóźwik. Nasze działania mają na celu zapewnienie lepszej opieki i wsparcia dla pacjentów, co jest dla nas priorytetem.
Zimą nasz układ odpornościowy wystawiony jest na trudniejsze warunki. Niższe temperatury sprawiają, że rezygnujemy z aktywności na świeżym powietrzu, więcej czasu spędzamy w zamkniętych pomieszczeniach, a to z kolei sprzyja rozprzestrzenianiu się patogenów chorobotwórczych. Jesteśmy częściej narażeni na przeziębienia i grypę. Czy można skutecznie zadbać o odporność w tym okresie? Rozmawiamy na ten temat z dr n. farm. Iwoną Zubik-Skupień z Uzdrowiska Ustroń, American Heart of Poland. – W okresie zimowym dostępność świeżych warzyw i owoców jest mniejsza, dlatego dla wzmocnienia organizmu warto rozważyć stosowanie kompleksowych zestawów witaminowych lub tylko najważniejszych substancji odpowiedzialnych za odporność, tj. witamin D, C i cynku – mówi dr n. farm. Iwona Zubik-Skupień. Farmaceuta po wywiadzie z pacjentem oceni, jakich składników brakuje w diecie i dobierze odpowiednie preparaty. Kluczowa rola witamin D i C oraz cynku Witamina D odgrywa kluczową rolę we wzmacnianiu odporności organizmu. Pobudza produkcję przeciwciał – białek odpornościowych – co sprzyja lepszej ochronie przed infekcjami. Wspiera podziały komórkowe oraz rozwój komórek układu odpornościowego. – Pomaga także zmniejszać ilość cząsteczek prozapalnych, które odpowiadają za powstawanie stanu zapalnego w organizmie, jednocześnie zwiększając produkcję cząsteczek przeciwzapalnych – podkreśla ekspertka Uzdrowiska Ustroń, American Heart of Poland. Jak dodaje, witamina D wspomaga ponadto działanie przeciwutleniaczy i wzmacnia naturalne bariery, takie jak błony śluzowe układu oddechowego, utrzymując ich szczelność. Jej działanie przeciwdrobnoustrojowe opiera się m.in. na regulacji enzymów przeciwutleniających i zwiększaniu poziomu glutationu, głównego antyoksydanta organizmu. Dzięki tym właściwościom witamina D pomaga zmniejszyć ryzyko przeziębień oraz infekcji górnych dróg oddechowych. Ważną rolę w budowaniu odporności odgrywa także witamina C. – Pomaga naszemu układowi odpornościowemu poprzez swoje właściwości antyoksydacyjne, chroni komórki przed uszkodzeniem wywołanym przez wolne rodniki, które powstają w większej ilości podczas infekcji lub stresu fizycznego. Bierze również udział w syntezie kolagenu, co pośrednio wspiera regenerację tkanek, w tym błon śluzowych, kluczowych w ochronie przed patogenami. A w razie zachorowania może skrócić czas trwania infekcji i złagodzić jej objawy – wylicza ekspertka Uzdrowiska Ustroń, American Heart of Poland. Cynk natomiast dzięki swoim właściwościom immunomodulacyjnym wspiera reakcje obronne organizmu. Bierze udział w procesie powstawania i dojrzewania kluczowych komórek odpornościowych. Nie tylko witaminy Oprócz witamin istnieją naturalne substancje, które stymulują odporność. – Mogą wspierać funkcjonowanie układu odpornościowego na różnych poziomach, od wzmacniania ścian jelit, przez poprawę odpowiedzi na infekcje aż po ochronę przed chorobami autoimmunologicznymi i przewlekłymi stanami zapalnymi, np. beta-glukany czy probiotyki – podkreśla dr n. farm. Iwona Zubik-Skupień. Beta-glukan to składnik, który nie tylko odżywia, ale przede wszystkim wspiera zdrowie, co potwierdzają badania naukowe. Jego działanie polega na aktywacji komórek odpornościowych, takich jak makrofagi i limfocyty, co wzmacnia reakcję organizmu na infekcje. Wyciąg z jeżówki purpurowej (Echinacea purp.) od lat stosowany jest jako ziołowe panaceum na odporność, stymuluje aktywność makrofagów, neutrofili i komórek NK (natural killer), które odgrywają kluczową rolę w obronie organizmu przed infekcjami. Colostrum to inaczej siara lub młodziwo, uznawany za najsilniejszy naturalny immunostymulant, produkowany jest zwykle z siary bydlęcej i zawiera wszystkie obecne w niej składniki, m.in. laktoferynę, lizozym, laktoperoksydazę, kazeinę, polipeptyd bogaty w prolinę i alfa-laktoalbuminę, które pobudzają układ immunologiczny przez wzmacnianie mikrobioty jelitowej, stymulowanie naturalnej odporności i odpowiedzi immunologicznej organizmu na patogeny. Z kolei probiotyki poprzez regulację mikrobioty jelitowej (czyli ogół mikroorganizmów zasiedlających organizm człowieka) odgrywają ważną rolę w utrzymaniu silnego układu odpornościowego. Odbudowują mikroflorę jelitową, wspierają odporność i prawidłową pracę jelit. Ich naturalnymi źródłami są kiszonki, fermentowane produkty mleczne, owocowe i warzywne produkty fermentowane, zakwas buraczany, fermentowane kiełbasy, fermentowane produkty sojowe, ciasta na zakwasie i zbożowe produkty fermentowane. Bakterie probiotyczne stymulują odpowiedź immunologiczną organizmu – zarówno poprzez wzmacnianie, jak i wygaszanie nadmiernej reakcji układu odpornościowego. Mikrobiota jelitowa wspiera trawienie, rozkładając niestrawione resztki pokarmów, a także chroni organizm przed patogenami, takimi jak bakterie, wirusy czy grzyby. Aby zapewnić tę ochronę, konieczny jest odpowiedni poziom probiotycznych drobnoustrojów w jelitach. W przypadku ich niedoboru warto wspomóc mikrobiotę, stosując preparaty wieloszczepowe, które wspierają układ odpornościowy i pobudzają produkcję śluzu osłaniającego jelita przed patogenami i toksynami. Co za dużo to niezdrowo W odpowiedniej suplementacji ważna jest systematyczność oraz trzymanie się zalecanych dawek. Jak przestrzega dr n. farm. Iwona Zubik-Skupień, należy uważać na witaminy rozpuszczalne w tłuszczach (A, D, E, K), ponieważ istnieje ryzyko ich kumulacji w tkankach. – Przedawkowanie witaminy A może spowodować śpiączkę, a nawet śmierć. Także nadmiar witaminy B6 może spowodować uszkodzenie nerwów. Przedawkowanie minerałów, np. żelaza, powoduje uszkodzenie ważnych narządów, w tym wątroby oraz serca, a odkładanie wapnia w organizmie skutkuje problemami z sercem i powstaniem kamieni nerkowych – zaznacza farmaceutka. Zdrowe nawyki na co dzień Zdrowe odżywianie stanowi podstawę naszego dobrego samopoczucia i odporności. – Oczywiście, oprócz odżywiania ważny jest styl życia i nawyki. Aktywność fizyczna w znacznym stopniu wpływa na samopoczucie i odporność. Według Światowej Organizacji Zdrowia co najmniej 150 minut sportu tygodniowo przyczynia się do lepszego życia i mniejszej zapadalności na choroby, bardzo ważny dla odporności jest także czas spędzany na świeżym powietrzu – podsumowuje dr n. farm. Iwona Zubik-Skupień.